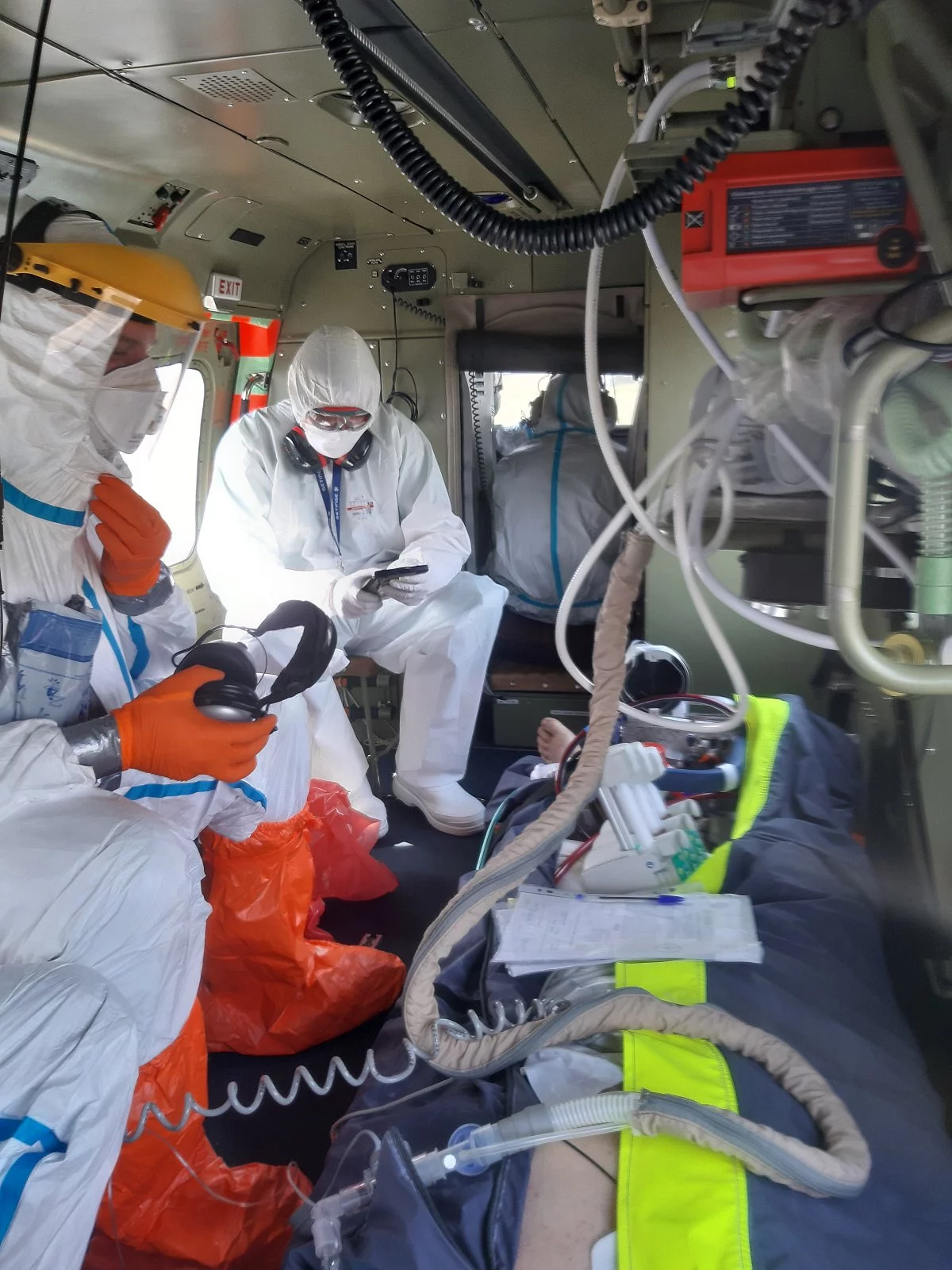
W Pana klinice leczycie najciężej chorych, którzy mają już tak zniszczone płuca przez COVID-19, że nie pomaga im respirator. Są podłączeni do ECMO, czyli „sztucznego płuca”. To ostatnia deska ratunku. Czy dużo było osób, które udało się uratować, mimo że wydawało się, że są bez szans?
Do tej pory w czasie epidemii COVID-19 mieliśmy ponad 70 pacjentów leczonych za pomocą ECMO. Każda z nich była w dramatycznej sytuacji. Lekarz z Podlasia, ordynator jednego z oddziałów covidowych, zachorował na COVID-19, jego stan dramatycznie się pogorszył. Leczono go w szpitalu w Białymstoku, stan był krytyczny. Dusił się. Nie pomagał respirator. Uratowaliśmy go dzięki temu, że mamy jeden z trzech w Polsce mobilnych zespołów ECMO. Polecieliśmy śmigłowcem Lotniczego Pogotowia Ratunkowego do Białegostoku, podłączyliśmy na miejscu mobilne ECMO, przewieźliśmy chorego do naszej kliniki i tu leczyliśmy. Przez kilka tygodni był podłączony do ECMO w naszym Centrum Terapii Pozaustrojowych, potem kilka dni do respiratora, jednak wyszedł do szpitala na własnych nogach.
Ostatnio dostaliśmy od niego wiadomość, że wrócił do pracy w szpitalu. Dalej walczy z COVID!
Prawie cud…
Podobnych sytuacji, kiedy pacjenci wracali do życia, jest więcej. Do grudnia ponad 70 proc. leczonych w ten sposób osób udało nam się uratować, wracali do własnego oddechu, mogli być budzeni. Od stycznia sytuacja jest jednak trudniejsza. Początkowo nie wiedzieliśmy, co się dzieje, coraz częściej obserwowaliśmy cięższe przypadki choroby. Wydaje się, że to kwestia brytyjskiej mutacji wirusa, która jest nie tylko łatwiej zaraźliwa, ale też bardziej inwazyjna. Wirus potrafi zupełnie zniszczyć płuca, nieodwracalnie. Jedynym ratunkiem jest ECMO, a potem przeszczepienie płuc. Mieliśmy już trzech pacjentów podłączonych do ECMO, niektórzy nawet ponad miesiąc. Udało im się przeszczepić płuca w klinikach w Gdańsku i Zabrzu.
Żyją, czują się dobrze. Przeszczepy się udały, jedna osoba już wróciła do domu. Pozostałe jeszcze są w szpitalu, jednak ich stan się poprawia.
Tak dramatycznych historii się nie zapomina.
Kolejna: 50-letnia pacjentka ze Staszowa; zachorowała na COVID. Mimo że nie miała chorób współistniejących, jej stan gwałtownie się pogarszał na intensywnej terapii. Miała być przetransportowana do Gdańska na przeszczepienie płuc, nie udałoby się to jednak bez mobilnego ECMO. Koledzy zadzwonili do nas po pomoc. Polecieliśmy śmigłowcem LPR, założyliśmy jej mobilne ECMO, przelecieliśmy do Gdańska. Udało się jej przeszczepić płuca w ciągu trzech dni. Dziś jest już w domu, czuje się dobrze. Przez 36 godzin zespół mobilnego ECMO przemierzył 1480 km. Opłaciło się, pacjentka żyje.
Czytaj też:
„Błagam”. Dramatyczny apel kardiochirurga Michała Zembali
Jak działa ECMO? Płuca są całkowicie wyłączone? Podłączenie do ECMO daje im czas na regenerację?
Gdy COVID-19 ma ciężki przebieg, dochodzi do masywnego zapalenia płuc, konieczna jest terapia tlenem. Bardzo dobrze sprawdzają się urządzenia do wysokoprzepływowej terapii tlenem, jeśli jednak nie wystarczają, to konieczne jest podłączenie do respiratora.
Bywa jednak, że nie jesteśmy w stanie utrzymać prawidłowej wymiany gazowej, nawet pomimo najlepszego respiratora generującego bardzo wysokie ciśnienie i tego, że pacjent otrzymuje 100 proc. tlenu. Chory się dusi.
Niektóre osoby możemy wtedy podłączyć do ECMO: to urządzenie, które pobiera krew z dużych naczyń krwionośnych pacjenta. Następnie w oksygenatorze zachodzi wymiana gazowa: pozbywamy się dwutlenku węgla i utlenowujemy krew, która następnie wraca do pacjenta. Dzięki temu zachodzi wymiana gazowa bez udziału płuc, które mają szansę na regenerację. Oczywiście, pacjent nie tylko jest podłączony do ECMO, otrzymuje też leki, jest układany w różnych pozycjach, by uaktywnić chore obszary płuc Musimy jednak pamiętać, że ECMO jest terapią niezwykle inwazyjną i nie da się go stosować u wszystkich.
Historie tych pacjentów pokazują, że nawet w najtrudniejszych momentach nie można tracić nadziei?
Nigdy nie wolno się poddawać. W taki dzień, kiedy rano, podczas odprawy, kiedy jest cały zespół, lekarz dyżurny mówi, że stan pacjenta się poprawia, możemy myśleć o możliwości zakończenia terapii ECMO, w klinice robi się jasno. Pojawia się realna nadzieja. A gdy pacjent wychodzi ze szpitala, wszyscy się cieszymy.
Razem tyle przeszliśmy. Łza kręci się w oku. To sytuacje, które z nami, jako lekarzami i jako ludźmi, zostaną do końca życia. Te najbardziej dramatyczne, ale też te, które zakończyły się szczęśliwe.
Często pod ECMO trafiają młodzi pacjenci, często w wieku opiekujących się nimi lekarzy, a nawet młodsi…
To 30-40, 50-letnie osoby, które dwa tygodnie wcześniej były zdrowe. Emocje są ogromne.
Co czuje lekarz, gdy widzi, że wirus całkowicie zniszczył płuca osobie z takim samym PESELEM jak on?
Nasz zespół jest dość młody, ale często to widzimy. To dość przerażające, ale gdy uda się taką osobę uratować, to takie odczucie, jakby człowiek uratował samego siebie.
Mamy 50, 40, 30-latków, niedawno mieliśmy zgłoszenie 25-letniej pacjentki. Często te osoby mają małe dzieci, ostatnio mieliśmy pacjenta zaraz po ślubie. Są w stanie krytycznym. Gdy udaje się pomóc im wrócić do zdrowia, to niezwykła chwila. Przez ten dramatyczny czas, kiedy walczymy o ich życie, co nieraz trwa tygodnie, wytwarza się więź.
Chodzimy wokół pacjentów w naszych strojach ufoludków, bardzo brakuje nam tego kontaktu wzrokowego zza gogli i przyłbicy. Gdy potem pacjent zdrowieje, ma już znów swój własny oddech, możemy z nim rozmawiać, to niesamowicie dodaje nam sił.
Pacjenci często po wyjściu ze szpitala odzywają się do nas, przysyłają kartki z okazji świąt, dzwonią. To bardzo ważne, bo epidemia trwa już ponad rok, wszyscy jesteśmy bardzo zmęczeni fizycznie i psychicznie. Takie optymistyczne zdarzenia, kontakt z pacjentem, który wrócił do życia, bardzo nam wszystkim jest potrzebny.
Czytaj też:
Płuca po COVID-19: w jakim są stanie i jak o nie dbać?
Wiadomo, dlaczego niektórzy przechodzą COVID tak ciężko?
Tego nie wie jeszcze nikt na świecie. Na pewno ten nowy podtyp wirusa okazuje się u niektórych osób bardziej inwazyjny, jednak nie wiemy, u kogo. Prowadzimy w szpitalu badania, szukając genetycznych przyczyn ciężkiego przebiegu COVID. Czynnikiem ryzyka jest wiek i choroby współistniejące, a także otyłość.
Czy w czasie „trzeciej fali” udaje się wam operować też pacjentów bez COVID-19, którym potrzebna jest interwencja kardiochirurgiczna?
Teraz, w szczycie wiosennej fali, w niewielkim zakresie. Jesteśmy w stanie operować, jednak intensywna opieka kardiochirurgiczna, respiratory i łóżka intensywnej terapii są zajęte. Wykonujemy operacje, gdy jest to pilne dla ratowania życia. Inne możemy wykonać tylko, gdy nie jest konieczna intensywna opieka pooperacyjna. To dotyczy np. bardzo nowoczesnych operacji kardiochirurgicznych robotem da Vinci.
Czytaj też:
Dokonują cudów w czasie epidemii. Pierwsza polska operacja serca za pomocą konsoli i joysticka
Mamy wielu pacjentów niecovidowych, którzy potrzebują pilnych operacji wieńcowych. Robot w naszej sytuacji bardzo się przydaje, ponieważ pacjenci nie wymagają tak intensywnej terapii i długiego pobytu w szpitalu. Dzięki tej technologii możemy uratować też pacjentów niecovidowych, choć oczywiście wykonujemy znacznie mniej operacji niż zwykle. Mam nadziej, że „trzecia fala” wkrótce się skończy, program szczepień będzie realizowany szybko i latem będziemy mogli przechodzić na w miarę normalny sposób funkcjonowania.
Prof. dr hab. n. med. Piotr Suwalski, specjalista kardiochirurgii i transplantologii, kieruje Kliniką Kardiochirurgii Centralnego Szpitala Klinicznego MSWiA, Centrum Medycznego Kształcenia Podyplomowego w Warszawie, jest prezydentem Międzynarodowego Towarzystwa Kardiochirurgii Małoinwazyjnej (ISMICS).
Archiwalne wydania tygodnika Wprost dostępne są w specjalnej ofercie WPROST PREMIUM oraz we wszystkich e-kioskach i w aplikacjach mobilnych App Store i Google Play.